患儿璐璐,起病时4岁,表现为乏力、发热及鼻腔出血,查血常规示全血细胞重度减少,在外院行骨髓形态及活检考虑重型再生障碍性贫血(SAA),经药物治疗几月效果不佳,经病友介绍于2016年10月转入我院。

起病时的璐璐
入院后查血常规白细胞总数0.25*109/L(正常4-10),中性粒细胞绝对数0.02*109/L,血红蛋白及血小板均需要频繁输注,网织红细胞绝对数重度减低,再次行髂骨及胸骨穿刺,骨髓形态示有核细胞增生重度减低,骨髓活检造血容量极少,符合重型再生障碍性贫血(SAA)骨髓特点。
璐璐刚做完胸骨穿刺
为了进一步明确诊断,我们还进行了先天性骨髓衰竭(包括范可尼贫血,先天性角化不良综合症)基因筛查无异常,外周血染色体断裂试验及彗星试验检测均阴性,CD55,CD59及FLEAR检测正常,骨髓流式细胞检测原始细胞0.02%,未见表型异常,骨髓细胞未见发育模式异常,骨髓染色体核型正常女性核型,MDS全套FISH未见明显异常,MDS相关基因突变检测无异常,筛查营养性贫血指标、肝炎病毒、微小病毒B19、全套疱疹病毒及呼吸道病毒均阴性,自身免疫全套无异常,最后确定诊断为极重型再生障碍性贫血(VSAA)。
璐璐在抽血
患儿与其母HLA配型6/12相合,母亲查体合格。
患儿于2016年10月20日进无菌层流病房开始预处理,方案为氟达拉滨+环磷酰胺+兔抗人胸腺细胞免疫球蛋白。
2016年10月27日行母供女单倍体相合移植,移植物为骨髓联合外周血干细胞,移植后+1天回输HLA配型5/6相合脐带血一份,移植后间断输注脐带来源间充质干细胞3次。
璐璐在层流病房
移植后两周血象完全植活,+20天查外周血CD3+细胞嵌合率99.6%供者型,以后多次复查均为完全供者型。
移植后早期仅出现轻度肺部感染及病毒血症,经积极治疗后痊愈,未出现GVHD。移植后+31天顺利出院,门诊定期随访。
现移植后近7月,患儿血象完全正常,无明显合并症,生活质量良好。
璐璐爸爸朋友圈
璐璐近照
病历解析
一、既然已经考虑重型再障,为何还要进行如此多的检查?
重型再生障碍性贫血是一类后天获得性骨髓衰竭疾病,其特点为起病急,病情发展迅速,主要临床表现贫血、发热(感染)和出血。
重型再障的诊断首先有全血细胞重度减少,其次骨髓增生重度减低,造血容量明显减少,最后还必须排除导致全血细胞减少的其他疾病,如继发性、药物性、营养性和自身免疫相关性全血细胞减少,以及血液系统恶性疾病。
通过血液及骨髓的基本筛查,很多疾病的排除并不困难,但有几个疾病容易混淆或被忽视。
01
第一个需要重视的是先天性骨髓衰竭综合症,一类因为遗传基因异常导致的骨髓衰竭,其临床表现和再障极为相似,极容易被忽视或漏诊。
其中最常见的是范可尼贫血,除骨髓衰竭的表现以外,部分患者合并躯体畸形如骨骼畸形,心脏畸形,皮肤色素沉着等。范可尼贫血发病率并不少见,据统计在重度全血细胞减少类骨髓衰竭综合症中所占比例高达15%。
因此相关筛查至关重要,一是及时选择正确的治疗方案,二是有利于家族的优生优育,三是指导选择最佳供者。
范可尼贫血筛查的手段包括躯干的查体及影像学检查,外周血染色体断裂试验,彗星试验以及范可尼基因筛查。
02
第二个需要排查的疾病是阵发性睡眠性血红蛋白尿(PNH),一类因为锚链蛋白缺失导致的细胞内溶血,但部分患者溶血症状不典型,外周血和骨髓特点与再障类似,行外周血CD55,CD59及FLEAR检测即可鉴别。
03
第三个疾病是低增生骨髓增生异常综合症(MDS),其临床特点可以类似于再障,典型者具有骨髓原始细胞增多,病态造血,骨髓病理可有原始细胞异常定位及骨髓纤维化,染色体检查可合并异常核型,但部分患者骨髓形态及病理不典型,需要结合流式细胞,染色体,以及相关基因检测鉴别。

中华医学会儿科分会关于儿童SAA鉴别诊断推荐
再障的排除诊断非常重要,一旦误诊,可能会采用错误的治疗方式,耽误了治疗时机,劳命伤财。
即使选择移植,不同疾病的预处理方案亦不同,明确诊断是争取最大移植成功率的前提。
该患儿经过所有检查,排除了上述的所有疾病,最终诊断为极重型再生障碍性贫血(VSAA)。
二、为何直接选择单倍体相同移植,而不选择免疫抑制剂治疗?
重型再生障碍性贫血的治疗方法有两种:免疫抑制剂治疗(IST)及异基因造血干细胞移植(HSCT)。
目前国际上大宗报道,20岁以下患者行同胞全相合移植的长期生存率在90%以上,20岁以上80%左右。
IST疗效不同动物来源的ATG有所差异,马抗的有效率60-70%,兔抗有效率40-50%,而有效的患者中有10%左右复发,10%左右发生恶性克隆样变。
HSCT和IST各有优缺点,IST不用配型,没有GVHD,早期死亡率低,但效慢,反应不彻底,复发以及克隆样变比例较高。移植的造血恢复快,恢复彻底,复发率及克隆样变率低,但受HLA配型限制,早期死亡率相对较高,晚期慢性GVHD影响生活质量。
因此结合年龄,供者配型以及考虑到早期死亡率及远期生活质量,最新权威的国际指南建议:50岁以下患者,如果有同胞全相合供者,首选移植,否则首选IST,如果IST治疗失败,再行其他供者类型的移植。
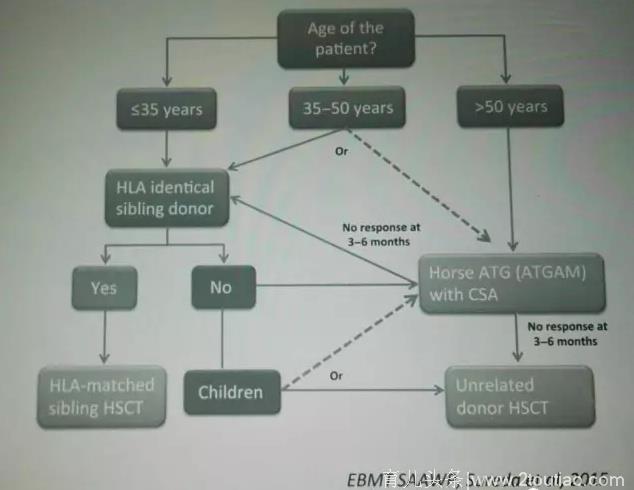
2015年英国血液学委员会指南SAA治疗推荐
而在儿童SAA这一特殊群体中,虽然IST与移植的长期生存率相仿,但IST起效缓慢,至少需要3~6个月,长期的造血衰竭可能导致危及生命的感染及出血,有效的患儿中40%达不到正常的血细胞数目,随访10年后有高达30%的复发率。
更严重的是由于干细胞池的衰竭及造血微环境的破坏增加了剩余干细胞的增殖压力,使克隆性疾病的发生率高达8.5%~25%。欧洲骨髓移植协作组(EBMT)大样本多中心研究显示,儿童SAA采用IST治疗,虽然5年总生存率(OS)近90%,但无事件生存(EFS)只有30%,大部分患儿最终避免不了移植。
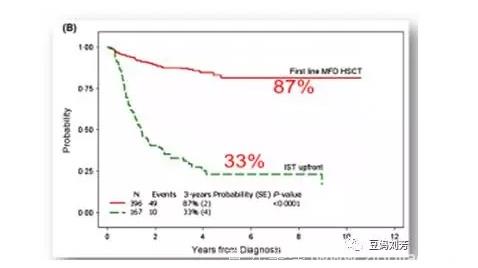
儿童SAA起始HSCT治疗的长期无事件生存为87%,而起始IST仅33%
相比IST,HSCT治疗SAA的最大优点是造血恢复快(2周左右),尤其在那些处于重症感染药物不能控制的情况下,以及造血潜能差预计对IST疗效差的病例,HSCT可能已成为挽救患儿生命的唯一希望。
由于中国特殊的家庭结构,独生子女占多数,能找到HLA相合同胞供者的概率不到10%,在中华骨髓库中寻找到匹配的非血缘供者概率较低,等待时间长且反悔率较高,可能延误患者移植时机。
而每个患儿至少有包括父母在内的单倍体相合供者,且父母供者依从性高,还可随时进行后续的二次干细胞采集。因此单倍体相合移植(Haplo-HSCT)治疗SAA成为近年的发展趋势。
目前国内北京大学人民医院及第三军医大学新桥医院已将Haplo-HSCT作为SAA患者一线治疗,前期研究结果显示,Haplo-HSCT治疗SAA可取得与同胞全和移植相似的疗效,长期生存率超过了80%。
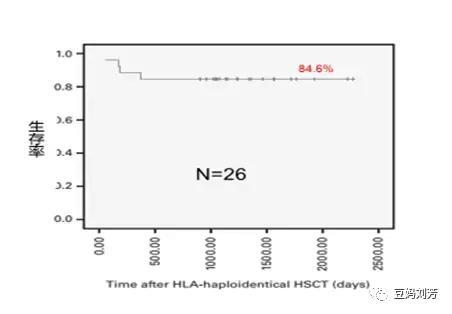
第三军医大学新桥医院26例SAA单倍体移植后
2年实际生存率为84.6%
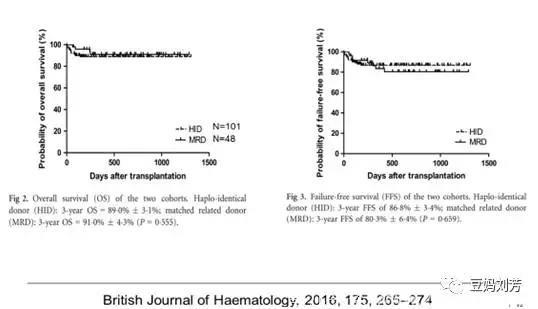
北京大学人民医院牵头的多中心研究,
单倍体移植与同胞全相合移植疗效相当,均超过80%
成都军区总医院血液科从去年至今完成单倍体相合干细胞移植治疗SAA共11例,其中儿童患者10例,目前11例患者全部存活。
由于而移植前长期的治疗可能导致脏器功能损伤、反复输血致铁过载或输注无效,以及长期粒细胞缺乏导致反复感染。这些因素均会增加移植难度及死亡风险,此外,过多的治疗将增加总体治疗费用,甚至可能因为严重感染,脏器功能不全而失去移植时机。
因此对无同胞全相合供者或短期内无法找到匹配非血缘供者的儿童患者,将Haplo-HSCT提到一线治疗可大大改善移植疗效,减少总体治疗费用。
该患儿分类为极重型,残存造血组织少,预测对IST反应差,且入院时合并肺部感染,长期的粒细胞缺乏将导致感染无法控制而死亡。
为了尽快恢复患儿造血,HSCT无疑是最佳方式。但患儿没有同胞,中华骨髓库亦未找到合适供者,在与家属充分沟通知情同意后决定选择单倍体相合移植。
三、如何选择移植预处理方案
再生障碍性贫血经典的预处理方案是大剂量环磷酰胺联合ATG,但对于单倍体相合移植,由于HLA屏障的差异更大,植入失败的风险较大。
为促进植入,一些中心加用全身照射(TBI),但全身放疗对儿童患者生长发育影响较大。
另有一些中心加用白血病清髓预处理常用的药物白舒菲,但患儿为未成年女孩,白舒菲对生殖系统可能存在不可逆损伤,导致不育。
为了即兼顾早期植入又兼顾长期生活质量,我们选择三药联合方案。在经典方案基础上加用毒性较小又能促进植入的药物氟达拉滨,同时将环磷酰胺适当减量以降低预处理毒性。
四、回输造血干细胞后为何还要输脐带血
造血干细胞移植后供者和受者淋巴细胞的博弈决定了最终的结局。
特别是单倍体相合移植,HLA配型的差异较大导致供受者相互作用比较强烈。
若受者淋巴细胞作用过强,供者干细胞将无法植入,导致原发性或继发性植入失败;而若供者淋巴细胞作用过强,将会攻击受者的组织器官,产生移植物抗宿主病(GVHD),严重者将危及生命。
而脐带血作为第三方细胞,将起一个“劝架”的作用,削弱供受者淋巴细胞的作用,即可增加植入率,又可降低GVHD风险。
我的博士导师陆道培院士带领的团队研究发现,单倍体相合移植加用第三方脐带血辅助回输可大大降低重症GVHD发生率以及早期死亡率。
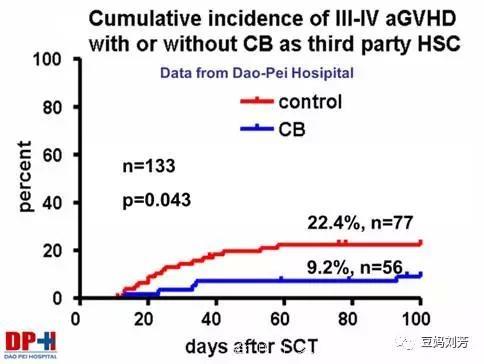
第三方脐带血可明显降低单倍体相合移植后III-IV度GVHD发生率
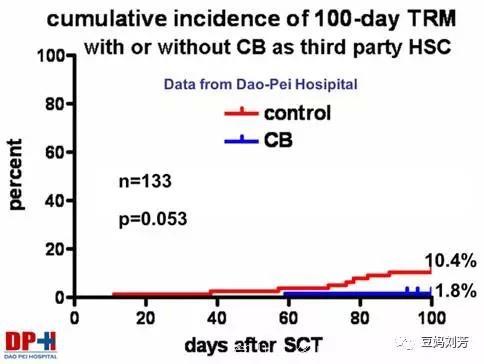
第三方脐带血可明显降低单倍体相合移植后100天内死亡率
五、为何要反复输注间充质干细胞
间充质干细胞(MSC, mesenchymal stem cells)是干细胞家族的重要成员,来源于发育早期的中胚层,属于多能干细胞,MSC最初在骨髓中发现,具有多向分化潜能、造血支持和促进干细胞植入、免疫调控和自我复制等特点。
2004年,Le Blanc等报道了首例半相合异基因间充质干细胞治疗GVHD获得成功,其后又报道了异基因配型不合的间充质干细胞治疗GVHD的有效性,并且认为在应用间充质干细胞治疗GVHD不需要严格的配型,其后又有多篇异基因未经配型的MSC治疗GVHD、促进造血重建的报道。
在英国和欧盟的GVHD治疗指南中,英国血液学标准委员会推荐间充质干细胞作为治疗2-4级急性GVHD的三线治疗药物。
最早在2009年美国FDA批准间充质干细胞治疗儿童急性GVHD的III期临床试验,随后2012年5月加拿大卫生监督机构正式批准间充质干细胞治疗儿童急性GVHD,成为全球首个获准用于治疗全身性疾病的间充质干细胞药物,随后扩大适应症为成年人GVHD。
近年来,我国开展的临床研究亦表明,间充质干细胞预防治疗GVHD安全有效。

间充质干细胞最早在骨髓中发现,随后还发现存在于人体发生、发育过程的许多种组织中,目前可从骨髓、脂肪、滑膜、骨骼、肌肉、肺、肝、胰腺等组织以及羊水、脐带血中分离和制备间充质干细胞。
早期用得最多的是骨髓来源的间充质干细胞,但存在以下问题:
①随着年龄的老化干细胞数目降低、增殖分化能力衰退;
②采集过程属于侵入性操作,增加患者痛苦;
③制备过程不易质控,难以标准化;
④患者有骨髓疾病时不能采集等问题,从而限制了骨髓间充质干细胞临床应用。
2006年,我国在胎盘和脐带组织中分离出间充质干细胞,这种组织来源的间充质干细胞不仅保持了间充质干细胞的生物学特性,而且还具备如下优点:
①胎盘和脐带中的干/祖细胞更原始,有更强的增殖分化能力。
②免疫原性较低,不易引起免疫反应及引起移植物抗宿主病。
③干细胞易于分离,纯度高,无肿瘤细胞污染。
④扩增时培养体系能统一,便于质控。
⑤可制成种子细胞冷冻,冷冻后细胞复苏存活率高,数量及质量几乎不受影响。
⑥潜伏性病毒和病原微生物的感染及传播几率比较低。
⑦采集时对产妇及新生儿无任何危害及损伤。
⑧采集方便,易于保存和运输,伦理学争议少。
目前胎盘/脐带来源的间充质干细胞已广泛应用于临床研究。
该患儿应用优化的预处理方案辅助第三方脐带血以及脐带来源的间充质干细胞多次输注后,顺利植入,移植后多次嵌合检测均为供者型完全嵌合,移植后未发生GVHD及其他严重并发症,生活质量良好。
六、患儿以后还要注意什么?
虽然患儿造血已完全恢复正常,但免疫功能仍未完全恢复,需要继续做好感染的防控。
此外仍有一些远期并发症风险,必须定期随访,在医生指导下调整免疫抑制剂剂量,定期进行各个脏器功能,内分泌功能以及生长发育评估,以追求最佳长期生活质量。
2017年5月16日璐璐和我
每一条小生命都是一个美丽的小天使,愿所有折翼的天使都得到及时、有效、最佳的治疗,再次羽翼丰满自由自在地翱翔于大自然!
- end -
刘芳,医学博士,毕业于北京大学医学部,是师从于亚洲骨髓移植之父陆道培院士的博士研究生,曾于美国内华达癌症研究所做博士后研究。
从事血液学基础及临床研究二十年余,现任成都军区总医院骨髓移植中心主任。




-49.jpg)
